青羊区聚焦市场监管领域,针对当前普遍存在的医保基金监管难题,创新市场监管工作机制,着力解决医保基金监管执法标准不统一、兑付质效不佳、运行管理流程监督不够等问题,持续打造公平、公正、公开的市场环境,维护企业合法权益,促进市场主体健康发展。
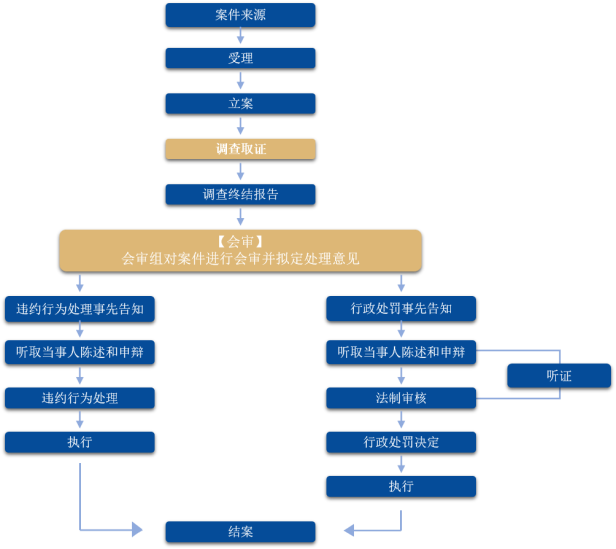
统一规范标准,减少对市场主体经营干扰
一是采取一次性清单式取证。改变过去协议监管在前、行政监管在后产生的违约、违法两次取证方式,明确一套规范操作和取证标准,在调查取证环节即对所有案件按照行政执法的标准和流程一次性完成证据采集。
二是推行取证清单式列举。编制《医疗案件办理取证指引》,对执法中常见违约行为和《医保基金使用监督管理条例》规定6种违法情形的证据要求、取证程序、重点证据建议等条目取证要求进行清单式列举。协议管理和行政监管并行模式有效减少对市场主体的经营干扰。

便捷办事流程,提升医保基金兑付质效
一是对市级层面规定的51项医保经办服务事项的办理期限进行再压缩。在申请办理上,医疗机构申请纳入医保定点办理时限从60个工作日压缩至23个工作日;定点机构办理新增科室、新增诊疗项目等6项新增业务时限由60个工作日压缩至20个工作日;定点医疗机构新增发热门诊、床位调整等均实现当天受理和评估。
二是在医保基金拨付上,实行预拨补差机制,在考核结果出具前,向定点医疗机构拨付药械集采结余留用资金。提前启动2023年度医保结算费用预付工作,拨付定点医疗机构7415万元。三是向定点医疗机构提供主动上门、一对一宣讲服务,进一步提升医疗机构规范使用医保基金的意识和能力,助力医疗机构实现基金规范使用。
强化运行管理,维护企业合法权益
一是在执法调查阶段结束后,针对拟作出重大或不予处理结论的案件,组成会审工作组,对案件拟处理报告进行讨论,集体决定处理路径,有效解决传统执法模式中人员能力不齐、环节不透明等原因造成的处罚结论不公、不一致的问题。
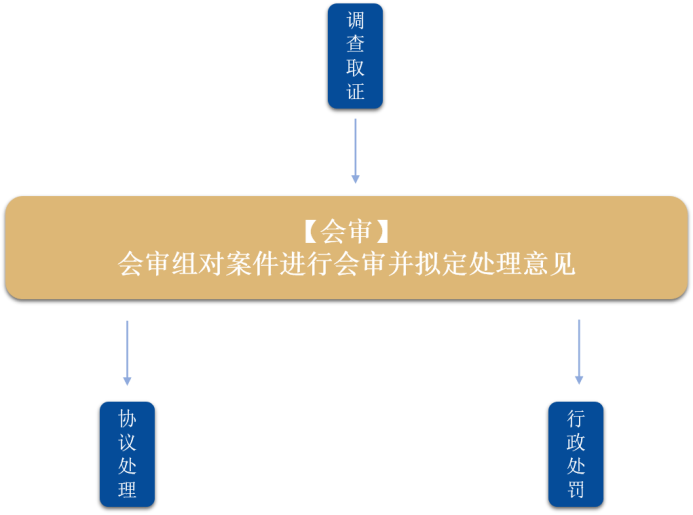
二是在全市范围内率先将案件评查机制引入医保领域,定期对已结案案件进行抽查,医保协议处理案件和行政处罚案件卷宗抽查比例均不低于2%。邀请政府法律顾问、公安系统行政执法人员等专业人士组成3人以上评查小组,从证据采信、事实认定、法律适用、程序规范、文书制作等方面进行全面、客观、公正的评查。从而实现执法全流程监督,有效维护市场主体的合法权益。

通过改革,2021—2022年,全区医保机构违法违规使用医保基金金额比重从0.096%下降到0.082%;开展全流程评查2次,评查案件7件,未发现执法人员侵害医保基金安全或定点医药机构、参保人员合法权益的行为。截止目前,运用会审机制办理案件157件,中止协议41件,解除协议2件,移送司法机关1件,行政处罚5件且无一例引起行政复议或诉讼。相关经验被国家医保局转发,在全国引起广泛反响,上海、西安、福州等多地医保部门前来交流学习。获评成都市2022年“十大法治政府建设创新案例”,探索成果被《成都改革》转发,获得市政府主要领导肯定性批示。





